5) Le traitement hyperbare
Dans les cas qui relèvent de ma théorie, le traitement hyperbare ne sert à rien. A moins qu’il ait un effet vasoconstricteur, ou myocontractant que je n’aurais pas identifié (à voir). Mais à priori non.
D’ailleurs, le fait qu’avec le traitement du Dr Fructus, 72 % étaient déjà soulagés ou asymptomatiques lors de leur arrivée au caisson le montre bien.
En fait, le caisson hyperbare aide surtout parce qu’on administre des taux élevés d’oxygène, avec pas ou relativement peu d’azote (oxygène pur ou mélange). Dans le cas présent, ça n’est pas le fait de supprimer les bulles d’azote qui aide, mais le fait que l’oxygène évite la détresse respiratoire et a un effet opposé à celui de l’azote.
Mais, on pourrait avoir un taux élevé d’oxygène sans le caisson hyperbare. Du 100 % d’oxygène est déjà largement suffisant pour lutter contre l’hypoxie et obtenir l’effet vasoconstricteur et myocontractant.
Le fait qu’il y ait certainement très peu d’azote en excès (sous forme gazeuse) dans la plupart des accidents implique d’ailleurs que dans la plupart des cas, il n’y a pas de raison que la personne reste des heures dans le caisson, même dans le cadre de la théorie officielle. Après une heure dans le caisson, les grosses bulles devraient s’être résorbées et être parties via les poumons.
Il y a apparemment plusieurs types de traitements hyperbares utilisés actuellement, le GERS (marine française), le Comex (CX), l’US Navy table, la Royal Navy et la table russe. Il semble que la méthode US Navy soit la plus employée actuellement en France, au moins pour les ADD lors de plongées de loisir. C’est ce qu’indique ce message :
« Penses tu que si il n’y a pratiquement plus que des caissons 2,8 ATA c’est uniquement pour des raisons de confort et de prix? Evidemment non.«
« Pour l’instant l’O2 2,8 ATA reste la solution la plus souvent adoptée par indication et non par dépit dans les ADD loisirs.«
L’O2 à 2,8 bars (ATA) correspond au traitement de type US Navy. La Gers va de 4 à 1,3 bars et la cx30 va de 4 bars à 2,2 bars.
Le temps de traitement dépend de l’amélioration de symptômes. Si le patient répond bien au traitement, on utilise la table 5 (traitement moins long). Sinon, on utilise la table 6 (plus long).
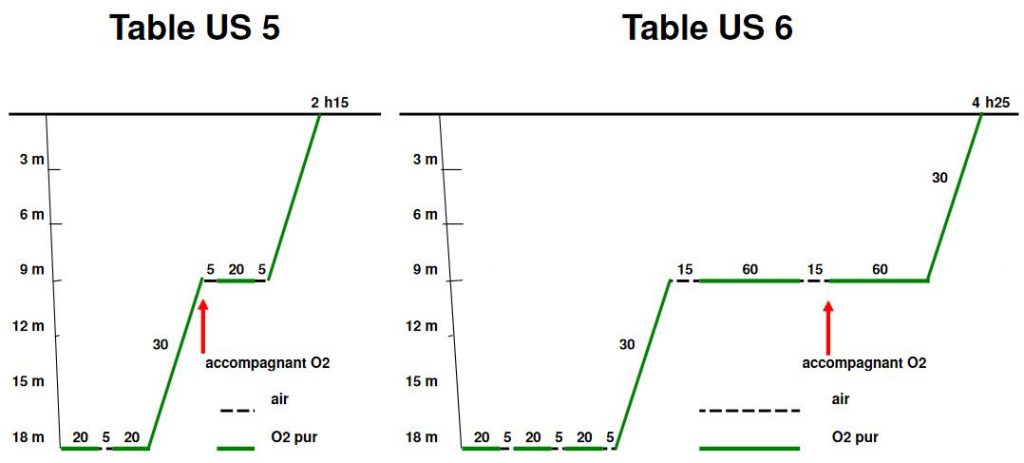
On a une présentation des deux types de tables US Navy ici, page 31 :
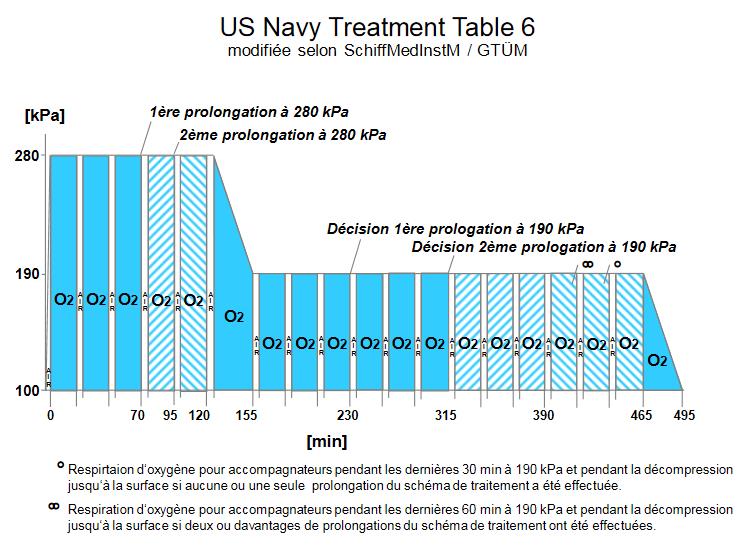
Ici, on a ce graphique de la table 6 :
Le problème de cette méthode, c’est que le taux d’oxygène est extrêmement élevé. En effet, avec l’oxygène à 100 %, on est déjà à un taux important. Mais en plus, ici, le fait de monter la pression à 2,8 bars (280 kPa) fait qu’il faut multiplier les 100 % par 2,8. On a donc une pression partielle d’oxygène de 2,8, soit l’équivalent de 280 % d’oxygène. Puis, ensuite, on descend le taux d’oxygène, mais on est encore à l’équivalent de 190 %.
Il est évident que c’est très néfaste pour les poumons. Surtout que là, la personne y reste 2h quand tout va bien, mais ça peut aller jusqu’à 4h ou même 8h, quand le traitement marche moins bien.
D’ailleurs, dans le document cité plus haut, page 39, il est dit que la méthode US Navy entraine un risque hyperoxique (excès d’oxygène) :
« Inconvénients :
Risque hyperoxique«
On rappelle que selon la norme NOAA, la durée d’une plongée à 1,6 bar (160 % d’oxygène) ne doit pas dépasser 45 mn. Et sur 24h, ça ne doit pas dépasser 150 mn. Donc, pour 280 % et 190 %, le temps d’exposition doit être extrêmement court. En effet, dans le tableau de la NOAA, quand on passe de 1,3 à 1,4 bars, on diminue le temps d’exposition maximal de seulement 17 % (180 mn à 150 mn), de 1,4 à 1,5 bars, c’est -20 % (150 mn à 120 mn). Mais de 1,5 à 1,6 bars, on diminue de carrément 63 % (120 mn à 45 mn). Donc, la toxicité de l’oxygène s’accélère très fortement à partir de 1,5 bars. Ce qui veut dire qu’à 1,9, on est à des durées d’exposition maximales qui doivent être à peine de quelques minutes avant que les effets toxiques n’apparaissent. Et pour 2,8, ça doit être moins d’une minute.
Alors, 2,8 bars ou même 1,9 ça semble énorme. Donc, peut-être que je me trompe et qu’il y a un système qui permet à la personne de respirer de l’oxygène à 1 bar même en étant dans un caisson pressurisé à 2,8 bars. Mais, ça m’étonnerais. La pression sur le corps serait trop importante. Le principe de la plongée et donc logiquement aussi du caisson hyperbare, c’est que la pression du gaz respiré soit la même que la pression extérieure. Et je pense que ça serait plus documenté que ça. Et même si le taux d’oxygène était de 100 %, ça risquerait d’être toxique. Nettement moins, bien sûr. Mais tout de même. En effet, la NOAA recommande une exposition de 5 h maximum à l’oxygène pur. Donc, si le traitement durait 8 h on aurait déjà dépassé le point de toxicité depuis 3h.
Donc, en plus de ne servir très probablement à rien, le traitement hyperbare va être souvent néfaste à cause des niveaux trop élevés d’oxygène.
Dans la mesure où le traitement a des durées variables selon la réponse du patient, la toxicité de l’oxygène aussi va être variable. Et comme d’habitude avec la médecine, on constate que plus le patient est considéré comme atteint, plus on va donner un traitement de cheval (ici, des doses similaires, mais plus longtemps). Donc, les patients supposés les plus atteints vont développer nettement plus de problèmes liés à l’hyperoxie. Mais on mettra ça sur le compte du problème initial, ce qui semblera confirmer le diagnostic d’atteinte importante. Et ceux qui auront été considérés comme peu atteints parce que répondant bien au traitement n’auront pas trop de problème liés à la toxicité de l’oxygène, ce qui confirmera que le problème était bien bénin, comme l’avaient diagnostiqué les médecins.
Cela dit, si les pressions sont bien de 2,8 et 1,9 bars, ça devrait être néfaste pour tout le monde, même pour ceux qui restent seulement dans les 2h.